Таблица услуг
| Название услуги | Цена |
| Первичная консультация уролога-андролога | 3 190 руб. |
| Первичная консультация уролога | 2 400 руб. |
| MAR тест | 1 000 руб. |
| Спермограмма | 1 990 руб. |
| Неспецифическая стимуляция сперматогенеза III комплекс | 2 100 руб. |
| Диагностическая биопсия яичка | 20 000 руб. |
| УЗИ урологическое экспертное | 2 750 руб. |
| Исследование фрагментации ДНК сперматозоидов SCD | 7 150 руб. |
| Исследование фрагментации ДНК сперматозоидов TUNEL с градиентом | 8 000 руб. |
| Исследование фрагментации ДНК сперматозоидов TUNEL без градиента | 8 800 руб. |
| УЗИ урологическое с допплерометрией | 3 300 руб. |
| УЗИ урологическое экспертное | 2 750 руб. |
ОПН – острая почечная недостаточность
ОПН является быстро прогрессирующим нарушением работы почки. Такое заболевание может развиться за пару часов или мучить неприятными симптомами несколько дней. Почечная недостаточность характеризуется явными признаками: азотемия, нарушение водного баланса, отечность, недостаточное образование мочи. В 80% случаев ОПН обратима, но для этого требуется своевременная медицинская помощь. Комплексное лечение позволит избежать хронической формы и предотвратит некротические процессы.
Что такое почечная недостаточность
Почки играют две очень важные роли в организме: удаляют продукты обмена и сохраняют равновесие кислотно-щелочного и водного баланса. Это осуществляется кровотоком, проходящим через них. Почечная недостаточность — синдром, при котором наблюдаются тяжелые отклонения в функционировании. Нарушается стабильность в работе органов, исчезает баланс их функционирования. Загрязненная кровь перестает фильтроваться, распространяясь во все органы, она нарушает их слаженную работу.
Почечная недостаточность бывает двух видов:
- Острая.
- Хроническая.
Первая форма очень быстро протекает, но является излечимой. Сложнее с хронической, она развивается медленно, но нарушенные функции нет возможности восстановить. А теперь, выяснив, что такое острая почечная недостаточность, лечение ее форм и симптоматику рассмотрим далее.
Лечение недостаточности почки
Своевременное лечение основного заболевания позволяет попутно избавиться от ОПН. Адекватный прием медикаментов обеспечивает устранение патологических процессов. Также врач назначает симптоматическое лечение и коррекцию показателей.
За больным требуется наблюдение. Важно обеспечить водный баланс и корректировать показатели давления. Следует избегать гиперкалиемии и других нарушений минерального баланса. В случае дисбаланса (повышен уровень мочевины и калия) может потребоваться гемодиализ. Такая процедура позволяет искусственно отфильтровывать мочу из крови. Его назначают при отказе почки или в мерах профилактики, чтобы убрать нагрузку с больного органа. Гемодиализ часто назначают для профилактики, чтобы предотвратить развитие осложнений. Процедура позволяет нормализовать показатели и ускорить выздоровление.
Скорость выздоровления и прогноз зависит от типа основного заболевания. Правильный уход и точное выполнение предписаний врача позволит избежать патологических деструктивных процессов. Правильное лечение обеспечивает возвращение почки к нормальному функционированию в 40% случаев.
Причины острой формы
Эту разновидность заболевания могут спровоцировать в 60% случаях травмы или оперативное вмешательство, в 40% — медикаментозное лечение, в 2% — беременность.
Причинами развития могут быть следующие состояния:
- Травматический шок.
- Обильные кровопотери.
- Отравления нейотропными ядами.
- Интоксикация медпрепаратами, рентгеноконтрастными веществами.
- Инфекционные заболевания, такие как холера, сепсис, дизентерия.
- Опасны тромбозы и эмболии.
- Пиелонефрит острый или гломерулонефрит.
- Аборт.
- Ожоги больших участков тела.
- Переливание крови, если обнаружится несовместимость.
- Непрекращающаяся рвота.
- При беременности — сильный токсикоз.
- Инфаркт миокарда.
- Опухолевое образование или камни в мочеточнике.
При всех этих состояниях существует вероятность развития заболеваний почек, поэтому необходимо знать первые симптомы недугов.
Что приводит к ХПН
Практически любое хроническое заболевание почек без лечения рано или поздно способно привести к нефросклерозу с отказом почек нормально функционировать. То есть без своевременной терапии такой исход любого почечного заболевания, как ХПН – всего лишь вопрос времени. Однако и сердечнососудистые патологии, эндокринные болезни, системные заболевания могут приводить к недостаточности почечных функций.
- Заболевания почек: хронический гломерулонефрит, хронический пиелонефрит, хронический тубулоинтерстициальный нефрит, туберкулез почек, гидронефроз, поликистоз почек, рак почки, нефролитиаз.
- Патологии мочевыводящих путей: мочекаменная болезнь, стриктуры уретры.
- Сердечнососудистые болезни: артериальная гипертензия, атеросклероз, в т.ч. ангиосклероз почечных сосудов.
- Эндокринные патологии: сахарный диабет.
- Системные заболевания: амилоидоз почек, геморрагический васкулит.
Симптоматика заболевания
Как говорилось выше, восстановить функции почек при таком состоянии можно в полном объеме, если вовремя обратиться к врачу. Это заболевание может развиться за небольшой промежуток времени, от нескольких часов до семи суток.
Длится подобное состояние от суток и более. Главное — не игнорировать, если это острая почечная недостаточность, симптомы. Лечение должно быть назначено незамедлительно.
Развитие заболевания можно разделить на 4 этапа.
Первый период — шоковый — длится пару дней. Проявляются такие симптомы:
- Озноб.
- Повышенная температура тела.
- Бледность или желтушность кожных покровов.
- Тахикардия, пониженное давление.
Во втором периоде прекращает образовываться моча, в крови накапливаются азот и фенол. Длится примерно от одной до двух недель и имеет еще такие проявления:
- Пропадает аппетит.
- Слабость, головная боль, головокружения.
- Бессонница.
- Тошнота и рвота.
- Запах аммиака.
- Возможен отек легкого.
Третий период называется восстановительным, возможно улучшение состояния, а может быть и ухудшение. В некоторых случаях у человека появляется аппетит, он начинает чувствовать себя значительно лучше.
Четвертый период — также восстановительный, он характеризуется тем, что:
- Показатели приходят в норму.
- Восстанавливаются функции почек.
Длиться этот период может от нескольких месяцев до нескольких лет.
Однако стоит отметить, что при таком заболевании повреждаются и клетки печени, это объясняет желтушность кожных покровов. Если было острое состояние, его признаки могут еще в течение года или двух напоминать о себе нарушенной работой внутренних органов, например, печени или сердечной мышцы.
Степени
Среди отечественных специалистов наиболее полной и выверенной считается урологическая классификация, разработанная в 1973 году И. Н. Кучинским и Н. А. Лопаткиным.
Предложенная систематизация разделяет почечную недостаточность на 4 стадии:
- латентную;
- компенсированную;
- интермиттирующую;
- терминальную.
Латентная или 1 стадия заболевания ничем не проявляется. Больной жалуется на усталость, потерю работоспособности и слабость, связывая эти симптомы с обычным недомоганием, простудой или ПМС. Однако даже при отсутствии признаков заболевания в организме начинают происходить патологические изменения.
Компенсированная стадия проявляется незначительными нарушениями в деятельности почек: увеличивается суточный объем урины, учащаются позывы к мочеиспусканию, снижается осмолярность мочи. Угасающие функции почек на этом этапе компенсируются другими органами, поэтому грамотное лечение способно удержать болезнь в определенных рамках и не допустить перехода на следующие этапы.
Интермиттирующая почечная недостаточность проявляется более интенсивной клинической картиной. Симптомы становятся ярче, изменяется состояние кожных покровов — дерма приобретает землистый цвет и обвисает. Как правило, 3 стадия почечной недостаточности сопровождается никтурией и полиурией, пациент приобретает восприимчивость ко всякого рода инфекциям, появляется слабость и боль в суставах.
Терминальная стадия во многом зависит от степени поражения основных систем организма. Как показывает медицинская практика, с момента выявления последней фазы до применения гемодиализа может пройти несколько лет. В связи с этим советскими учеными была создана еще одна классификация, подразделяющая уже терминальную стадию на несколько степеней почечной недостаточности.
Причины хронического течения болезни
Развитие хронической формы могут спровоцировать такие состояния:
- Хронический гломерулонефрит.
- Камни в почках.
- Непроходимость мочеточников.
- Почечный поликистоз.
- Продолжительный прием некоторых групп медицинских препаратов.
- Волчанка, сахарный диабет.
- Хронический пиелонефрит.
Стоит отметить, что хроническое течение пиелонефрита и гломерулонефрита чаще других являются причиной появления острой почечной недостаточности.
Диета во время лечения
Особенности диетического питания зависят от формы патологии. При ОПН рекомендована безбелковая, а при ХПН – низкобелковая, но высококалорийная диета. Для уменьшения нагрузки на почки максимально ограничивают поваренную соль и поступление калия с пищей. Минерал содержится в морской капусте, чечевице, бананах, миндале, черносливе.
Основу питания составляют:
- свежие и тушеные овощи;
- крупяные супы и каши;
- морепродукты;
- нежирное мясо;
- свежие фрукты;
- бессолевой хлеб.
Симптоматика хронической острой недостаточности
Хроническое течение болезни позволяет развиваться необратимым процессам в почках. Происходит нарушение выделительной функции, и появляется уремия вследствие того, что накопились азотистые продукты обмена. На начальной стадии развития симптомы практически отсутствуют, отклонения можно установить только благодаря специальным анализам. К сожалению, только когда уже разрушено 90% нефронов, начинают проявляться симптомы заболевания:
- Быстрая утомляемость.
- Снижение аппетита.
- Бледные и сухие кожные покровы.
- Тошнота и рвота.
- Кровоточивость.
- Анемия.
- Отеки.
- Нарушение пищеварения.
- Мышечные судороги.
- Появление афтозного стоматита.
- Частые головные боли.
- Возможен тремор конечностей.
- Суставные боли.
- Ухудшается состояние волос и ногтей.
Очень важно не пропустить, если есть опасения, что может развиться почечная недостаточность, симптомы. Лечение необходимо начать как можно быстрее. Только так можно предотвратить необратимые изменения.
Разновидности
Существует классификация хронической почечной недостаточности относительно стадии протекания симптомов:
- латентная – признаки практически не проявляются. Человек может чувствовать небольшую усталость. Очень часто определяется при диагностике совершенно иной проблемы, для диагностирования которой проводились анализы крови или мочи;
- компенсированная – объем выделяемой урины возрастает (более двух литров за сутки), появляется небольшая отёчность по утрам;
- интермиттирующая – сильная утомляемость беспокоит человека, а также сухость во рту. Появляется мышечная слабость;
- терминальная – резкая смена настроения больного, снижается иммунитет. Наблюдается нарушение работы и других внутренних органов, среди которых сердце и лёгкие. Но наиболее явно терминальная стадия хронической почечной недостаточности характеризуется таким признаком, как появление запаха мочи из ротовой полости пострадавшего.
Стадии хронической почечной недостаточности
Диагностика почечной недостаточности
При подозрении на то, что у пациента почечная недостаточность, лечение необходимо начинать только после подтверждения диагноза. Необходимо обратиться к нефрологу и урологу. Назначат следующее обследование:
- Биохимический анализ крови на электролиты, креатинин, мочевину.
- Анализ мочи.
- УЗИ мочевого пузыря и почек.
- УЗГД.
- Биопсия почки при подозрении на гломерулонефрит.
При диагностировании хронического заболевания делается плюс ко всему проба Реберга и пробы Зимницкого.
Диагностика заболевания
При ощущении боли в пояснице, снижении объема мочи, плохом сне следует обратиться к врачу. Диагностировать ОПН можно посредством анамнеза, и на основании дополнительных анализов. При снижении суточного диуреза до объема в пол-литра и повышении креатинина следует срочно принимать меры.
Важную роль в определении болезни играет выяснение причин, которые ее вызвали. Необходимо своевременно выявить форму заболевания. Врач старается установить причину ОПН, поэтому методом исключения отсеивает сначала недуги преренальной формы (снижение выброса сердца, гипотензия и т.д.). При обнаружении таких проблем, врач назначает лечение, что приводит почку в нормальное состояние. Если улучшение не наступает, причину ищут в самих почках. Для этого доктор назначает УЗИ внутренних органов мочеполовой системы. На основании результатов исследования назначается комплексное лечение.
Если проблемы не обнаружены, ОПН вызвана ренальной формой (травмами почки). В таком случае стараются выяснить, насколько серьезны повреждения и как их устранить.
Лечение острой формы
У такого серьезного заболевания, как острая почечная недостаточность, лечение, прежде всего, направлено на устранение факторов, вызвавших обострение.
Если причиной послужило шоковое состояние больного, необходимо нормализовать артериальное давление и восполнить потери крови, если таковые имеются.
При отравлении в первую очередь необходимо промыть желудок и кишечник пациенту. При отравлении токсическими веществами очистить организм возможно, использовав метод экстракорпоральной гемокоррекции.
Также удаление камней или опухоли из мочеточника или мочевого пузыря нормализует состояние больного. Все эти процедуры выполняются на начальной стадии заболевания.
Далее проводятся мероприятия, которые поспособствуют сужению артерий и кровеносных сосудов. Удаляют участки с некрозом тканей, назначается терапия антибиотиками с учетом поражения почечной ткани. Больному назначается специальная безбелковая диета. Медикаментозное лечение почечной недостаточности включает в себя такие препараты:
- «Фуросемид».
- «Кокарбоксилаза-Эллара».
- «Лозартан».
- «Трометамол».
- «Реоглюман».
- «Маннит».
На раннем этапе развития почечной недостаточности или в целях профилактики врач может назначить гемодиализ. Он показан, если доктор видит, что идет нарушение функций почек, ухудшение метаболизма. Гемодиализ делается для предотвращения осложнений. Эта процедура позволяет очистить кровь до того как она пройдет через почки.
Осложнения
Самыми распространенными осложнениями недостаточности почек являются инфекционные заболевания (сепсис), сердечно-сосудистые нарушения и уремическая кома.
Сколько живут с почечной недостаточностью? Ответить на этот вопрос трудно. Все зависит от степени поражения органов и наличия осложнений или сопутствующих патологий. Так же немаловажно и то, какое именно заболевание послужило причиной функциональной недостаточности.
Если говорить о приблизительных данных, статистика такова: пациенты, получающие заместительную терапию, живут 5–7 лет. Гемодиализ продлевает существование на 22–23 года. При отказе почек выполняют трансплантацию, которая добавляет не менее 25 лет жизни.
Терапия хронической формы заболевания
Лечение хронической почечной недостаточности направлено на то, чтобы замедлить прогресс основного заболевания. Главная задача докторов — заметить болезнь на ранней стадии, не допустить изменение функций почек.
Для лечения хронической формы используют гемодиализ и диализ перитонеальный. Они проводятся в медицинском учреждении, но не требует госпитализации, после процедуры больной может идти домой.
Провести перитонеальный диализ пациент может самостоятельно. Доктора достаточно посещать раз в месяц. Эта процедура используется для лечения, пока больной ожидает трансплантацию почки, так как данное заболевание запускает необратимые процессы, и это единственный выход, чтобы поддержать состояние больного.
Трансплантация — замена пораженной почки органом донора. Им может стать как родственник, так и недавно умерший человек. Вначале проводят много анализов на совместимость. После операции почка приживается в течение года. Одна здоровая почка заменяет работу двух больных. Если донор — родственник, то шансы на благоприятный исход возрастают.
После того как провели трансплантацию почки, больному назначают иммуносупрессанты, их необходимо будет принимать всю жизнь. Существует один отрицательный момент: на фоне принятия этих препаратов у человека заметно снижается иммунитет, и он легко может заразиться каким-либо инфекционным заболеванием.
Симптомы
Почечная ткань погибает на разных этапах болезни не одинаково.
Поэтому выделяют несколько стадий прогрессирования хронической почечной недостаточности.
На каждой стадии появляются свои симптомы.
- Латентная стадия (скрытая) – симптомы отсутствуют. Пациентка не подозревает о патологии. Но при силовых нагрузках может возникнуть: вялость;
- сухость во рту;
- астения;
- сонливость;
- количество выделяемой мочи больше, чем обычно.
Клиническая стадия – проявляются симптомы отравления:
рвота;аммиачный запах изо рта;уменьшение объёма мочи;сердечная аритмия;безжизненность кожных покровов;диарея;тошнота;сонливость;тахикардия сердца;усталость.Стадия декомпенсации – к вышеизложенному прибавляются осложнения в виде учащённых простудных болезней, воспалительных процессов мочевыделительной системы.Терминальная стадия (стадия компенсации) – нарушается работа всех органов, вследствие этого наступает смерть человека. Наблюдаются такие симптомы как:
неврологические расстройства;тяжёлый запах аммиака изо рта.
Симптомы почечной недостаточности у мужчин
Прогрессирование аномального процесса отражается в виде симптомов. У мужчинывначале может возникнуть болевые ощущения во время мочеиспускания, снижение аппетита. Симптомы зависят от формы протекания недуга.
Симптомы ОПН у мужчин в зависимости от стадии:
- Первая стадия тошнота;
- бледный цвет лица, тела.
Вторая стадия
отечность;вялость.Третья стадия
отечность исчезает.Четвертая стадия
Симптомы ХПН у мужчин в зависимости от стадии:
- Скрытая стадия. Обычно симптомы отсутствуют. Может появиться усталость при силовых нагрузках. Исследование мочи показывает наличие белка.
- Компенсаторная стадия. Объём выделяемой урины увеличивается.
- Интермиттирующая стадия. Значительно ухудшается работоспособность почек. Стадия отличается: уменьшением аппетита;
- вялостью;
- сухостью кожи;
- чувством жажды;
- жёлтым цветом кожи.
Терминальная стадия. Объём мочи уменьшается, или отсутствует вовсе. От пациента идёт запах мочи.
Симптомы почечной недостаточности у женщин
Признаки почечной недостаточности у женщин связаны с тем, в какой степени было расстройство работы почки:
- Начальная степень – симптомов развития патологии нет, но в тканях уже идут изменения.
- Олигурическая стадия – симптомы начинают проявляться и прогрессировать. Появляется бессилие, одышка, медлительность, боли в области живота, таза, тошнота, сердечная аритмия. Снижается объём мочи, выделяемый в течение 24 часов. Учащается сердцебиение. Длительность – 1,5 недели.
- Полиурическая стадия – самочувствие пациентки улучшается. Урины становиться больше. Но могут развиться инфекционно-воспалительные заболевания мочевыделительной системы.
- Стадия реабилитации – Почки большей частью восстанавливают свою фильтрационную способность. Если во время острой формы почечной недостаточности пострадало внушительное количество структурных единиц, то полностью восстановиться орган уже не может.
В начале признаки почечной недостаточности у женщин можно даже не заметить. Но при воспалении возникают симптомы, каковые уже трудно пропустить.
Хроническая почечная недостаточность появляется вследствие прогрессирования острой формы.
Диета как способ лечения
Какие бы методы лечения почечной недостаточности ни использовались, необходимо придерживаться специальной диеты. Вот несколько правил ее соблюдения:
- Рекомендуется употреблять больше овощей и фруктов.
- Животный жир следует исключить из рациона.
- Уменьшить количество соли, специй, копченостей, консервов.
- Если уровень калия повышен, необходимо исключить продукты, его содержащие. Среди них — банан, орехи, какао, овощные и мясные бульоны, шоколад, сухофрукты.
- При уремии необходимо убрать из рациона бобовые, рыбу, субпродукты, гусятину, телятину, мюсли, алкоголь.
- Для приготовления пищи лучше всего использовать пищевую фольгу, исключить жарку и выпечку.
- Желательно перейти на диетические продукты питания.
- Снизить употребление белковой пищи. Употреблять полезный белок — яйца, молоко.
Если развивается хроническая почечная недостаточность, лечение народными средствами может стать хорошим дополнением к медикаментозной терапии. Следует отметить, что применение этих средств будет более эффективным на ранней стадии заболевания.
Острая почечная недостаточность. Неотложная помощь, алгоритм действий
- Всем больным проводится мощнейшая инфузионная терапия, для восполнения ОЦК (циркулирующая кровь), в целях детоксикации организма, корректировки всех видов обмена. В этих целях используют солевые растворы, переливание плазмы крови. Капельно вводят раствор альбумина, реополиглюкина. Обязательно назначаются гормоны, в частности преднизолон.
- В тяжелых случаях больных проводится очистка крови, от токсических веществ. В этих случаях используют либо плазмаферез, либо гемосорбцию. В крайних случаях переливают кровь или её компоненты.
- В обязательном порядке промывают желудочно-кишечный тракт.
- Если реализуется септический процесс, назначаются антибиотики. Для начала это широкого спектра действия, далее, после сдачи всех анализов, подбираются лекарственные препараты, наиболее чувствительные к возбудителю патологического процесса.
- Если возникает постренальная почечная недостаточность, в таких случаях показано оперативное лечение в экстренном порядке.
Такие действия осуществляются, при возникновении острой почечной недостаточности в начальной стадии.
Если патологический процесс переходит в стадию олигоанурии, то ко всем вышеперечисленным действиям, добавляют:
- Внутривенно капельно, вводят фуросемид с допамином, или маннитом, для повышения суточного диуреза. Лечение проходит под строгим контролем выведенной и выпитой воды за сутки. Диета при острой почечной недостаточности безбелковая. Обязательный контроль веса, электролитами, креатинином и мочевиной в крови.
- Диализ. Больного переводят на аппарат по определенным экстренным показаниям:
- Высокий уровень калия в крови, с которым невозможно справиться другими методами.
- Повышенное содержание воды в организме.
- Отек легких.
- Выраженный интоксикационный синдром.
Но существуют и показания, по которым врач планирует перевести на аппарат:
- По содержанию мочевины и креатинина. Показатели креатинина больше 0.7 ммоль/л, мочевины более 35 ммоль/л.
- Токсическая энцефалопатия, энтероколит или гастроэнтерит, возникший на фоне основного заболевания.
- Ацидоз крови.
- Сниженное количество натрия в крови.
- Снижение суточного диуреза.
Когда наступает третья стадия – стадия полиурии, но гемодиализ назначать не нужно.
Для стадии полиурии, лечебная тактика направлена на корректировку нарушений электролитов, борьбу с дегидратацией. Больному капают глюкозо-солевые растворы. В суточном рационе нет ограничений в соли и воде, а подбирают продукты с высоким содержанием калия. Введение растворов уменьшается, когда происходит нормализация суточного диуреза. Таким образом, неотложная помощь при острой почечной недостаточности должна проводиться незамедлительно, дабы избежать негативных последствий.
Острая почечная недостаточность, помощь на догоспитальном этапе.
- Положить больного, и успокоить его.
- Нужно контролировать температуру тела.
- Провести ЭКГ.
- Внутривенно, капельно, вводят 400-500 мл физиологического раствора, однократно.
- Глюконат кальция 10%, в объеме 100 мл внутривенно струйно медленно.
- Дофамин.
- Кардиостимуляция, если ЧСС менее 35 ударов в минуту.
Острая почечная недостаточность, лечение, препараты. Общие принципы.
Как никогда, важно рациональное питание больного. Если пациент не может самостоятельно питаться, то белки, жиры, углеводы должны поступать ему внутривенно. Важно одно, что необходимо ограничить потребление белка. Общая, суточная энергетическая ценность, для поддержания основных функций должна составлять примерно 2000 ккал/сутки.
Если возникает септический процесс в организме, возникает вопрос, как лечится острая почечная недостаточность. Антибиотики при этом назначаются широкого спектра действия, после определения чувствительности, назначаю патогномонические. А так же применяют различные методы детоксикации, ферез, сорбция крови. До развития полиурии, за счёт диуретиков, лечится острая почечная недостаточность. Препарат для этого используется фуросемид, назначается до 300 мг в день.
Также назначаются анаболические лекарственные средства, т.е. гормоны. Они участвуют в обновлении клеток, тканей и мышечных компонентов.
При повышении уровня калия в крови, применяется 5% глюкоза, с добавлением инсулина и 10 % глюконата кальция. Если этот метод не помогает купировать гиперкалиемию, но проводят гемодиализ.
Острая почечная недостаточность, терапия немедикаментозная. В это понятие входит контроль АД, массы тела, и рациональное питание. Никаких методов лечения в домашних условиях, или народными методами нет, и быт не может. Острая почечная недостаточность, это прямое показание для экстренной госпитализации больного.
Острая почечная недостаточность у детей, неотложная помощь ничем не отличается, от лечения ОПН у взрослых. Меняются лишь дозы, исходя из массы тела ребенка.
Народное лечение почечной недостаточности
Очень хорошо, если предлагаемые рецепты использовать, придерживаясь диетического питания. Вот некоторые из них:
- Необходимо взять одну часть семян укропа и измельчить, залить 20 частями воды. Принимать по половине стакана 4 раза в день. Укроп отлично снимает воспалительные процессы, обладает мочегонным эффектом.
- Морские водоросли улучшают процессы метаболизма. Можно добавлять в блюда в количестве 100 грамм ежедневно. Помогают выводить токсины из организма.
- Можжевельник готовят по такой схеме. Одну ложку заварить стаканом кипятка и настоять в течение часа. Процедить и принимать по 1 столовой ложке 4 раза в день.
- Полевой хвощ обладает мочегонным действием, бактерицидным, вяжущим. Помогает восстановить водно-электролитный баланс. Необходимо 3 столовые ложки хвоща залить 0,5 л воды и кипятить 30 минут, затем процедить и выпить за 3-4 приема за день.
Если у вас хроническая почечная недостаточность, лечение травами поможет снизить прогресс заболевания. Например, рекомендуется использовать такой настой:
- Необходимо взять по 30 грамм цветов терновника, фиалки трехцветной, зверобоя, плодов бузины, 50 грамм одуванчика и 80 грамм ромашки. Полученной смеси взять одну столовую ложку, залить 1 стаканом кипятка и варить 3 минуты. После того как отвар настоится в течение 10 минут, процедить и пить три раза в день перед едой. Это хорошее жаропонижающее, мочегонное и антисептическое средство.
- Корень лопуха улучшает состояние больного. Настой готовится следующим образом: измельченный корень залить кипятком, настоять в течение ночи. За день маленькими порциями необходимо выпить настой. Должен соблюдаться питьевой режим.
Если имеется почечная недостаточность, лечение народными средствами поможет укрепить иммунитет и придать сил для борьбы с недугом. Например, настойка эхинацеи повысит сопротивляемость организма к инфекциям.
Можно грецкие орехи с медом смешать в равных пропорциях и настоять в темном месте 30 дней. В день нужно съесть 3 чайные ложки за три приема. Это средство хорошо очищает кровь и укрепляет иммунитет.
Очень важно держать под контролем, если у вас почечная недостаточность, симптомы. Лечение народными средствами может снизить их проявление, поэтому оно обязательно должно быть согласовано с лечащим врачом.
Лечение народными средствами
При нарушении функциональности почек хороший эффект дают лекарственные травы, обладающие мочегонным свойством. Из растений готовят настои и чаи, отвары добавляют в теплую ванну.
Лучшие травы при недостаточности почек:
- брусничный лист;
- толокнянка;
- кукурузные рыльца;
- ромашка;
- полевой хвощ;
- листья и почки березы.
Травяные настои рекомендуется заваривать в термосе и принимать горячими не менее 3 раз в сутки. При этом следует помнить, что фитотерапию используют только как вспомогательное средство к медикаментозному лечению и обязательно по назначению врача. При некоторых состояниях организма травы противопоказаны.
Профилактика заболеваний почек
Задача пациента и врача состоит в следующем: даже при диагнозе «почечная недостаточность», лечение должно быть направлено, прежде всего, на сохранение функций почек. Всеми силами необходимо улучшать качество жизни больного.
К профилактике почечной недостаточности можно отнести следующие пункты:
- В первую очередь лечить основные заболевания.
- Соблюдать диету.
- Проводить профилактику и лечение хронического пиелонефрита и хронического гломерулонефрита.
- Проходить тщательное обследование и проводить своевременное лечение заболеваний почек, не допуская осложнений.
- Лечить артериальную гипертонию.
- Инфекционные заболевания почек и мочеполовых путей устранять на ранних стадиях, курс терапии важно пройти до конца.
- Пациентам, перенесшим острую почечную недостаточность, регулярно наблюдаться у врача и контролировать показатели крови и мочи.
При диагнозе «почечная недостаточность» лечение, препараты должен назначать только специалист, иначе это может привести к гибели больного. Это не тот случай, когда можно заниматься самолечением. Почки — очень важный орган, об их здоровье необходимо заботиться всегда.
Профилактика
- Для того, чтобы избежать серьезных проблем со здоровьем, при любых симптомах необходимо своевременно пойти к нефрологу.
- Нельзя приминать лекарства без назначения специалиста. Некоторые из них могут влиять на работу почек. Своевременно пить те препараты, которые назначил врач.
- Если есть такие болезни, как артериальная гипертония, гломерулонефрит, сахарный диабет нужно регулярно проходить обследования.
- Не употреблять спиртные напитки, наркотические вещества.
Причины развития
Развитию хронической недостаточности почек предшествуют более серьезные факторы, чем злоупотребление в питании солью или банальное переохлаждение. Главные причины возникновения – уже имеющееся заболевание мочевыделительного тракта. Но в некоторых клинических случаях инфекция, присутствующая в организме человека, может быть не связана с почками, при том, что в итоге поражает этот парный орган. Тогда ХПН определяется как вторичное заболевание.
Заболевания, приводящие к появлению почечной недостаточности:
- Гломерулонефрит (особенно, хронической формы). Воспалительный процесс охватывает клубочковый аппарат почек.
- Поликистоз. Образование внутри почек множественных пузырьков – кист.
- Пиелонефрит. Воспаление паренхимы почек, имеющее бактериальное происхождение.
- Наличие врожденных или приобретенных (посттравматических) пороков развития.
- Нефролитиаз. Наличие внутри почек множественных или единичных камневидных отложений – конкрементов.
Заболевание развивается на фоне таких инфекций и состояний:
- Сахарный диабет инсулинозависимого типа.
- Поражение соединительной ткани (васкулит, полиартрит).
- Вирусный гепатит B, C.
- Малярия.
- Мочекислый диатез.
- Повышение уровня артериального давления (артериальная гипертензия).
Также к развитию ХПН предрасполагает регулярная интоксикация медикаментами (например, неконтролируемый, хаотичный прием лекарственных средств), химическими веществами (работа на лакокрасочном производстве).
Методы диагностирования
Диагностика ХБП возможна симптоматическими, лабораторными и инструментальными методами. Заподозрить почечную недостаточность позволяют никтурия и полиурия, гипертензия в сочетании с анемией и симптомами гастроэнтерита. Для подтверждения диагноза используют такие лабораторные методы, как:
- проба Зимницкого;
- проба Реберга;
- анализ уровня креатинина в крови.
Чтобы окончательно подтвердить диагноз, применяют УЗИ почек и УЗДГ почечных сосудов.
Способы диагностики
Для правильной и качественной диагностики необходимо провести анализ данных лабораторно-инструментального исследования и общей клинической картины, без этого правильное лечение невозможно. Синдром ОПН вылечить можно в том случае, если будут выявлены основные причины болезни. В дальнейшем необходима будет профилактика заболевания.
Необходимые инструментальные исследования
Чтобы провести точное определение заболевания, выявить необходимо признаки изменения размера почек, исключить возможность скопления жидкостей в плевральной полости. Дабы выявить признаки болезни обязательно проведены должны быть:
- томографии двух типов: магнитно-резонансная и компьютерная;
- ангиография: исключить нужно проблемы, типа стеноза артерии почек, восходящий тромбоз, аневризму;
- ЭКГ;
- УЗИ живота;
- УЗИ области почек;
- рентгенографию грудной клетки;
- сканирование почек с помощью радиоизотопа.
Дополнительным требованием иногда является биопсия. Если клиника подтвердится, больному необходима срочная помощь.
Необходимые лабораторные анализы
Для диагностики необходимо исключить острые воспалительные заболевания, проанализировать креатинин и мочевину. Убедиться нужно, что болезнь не развивается. Клиника учитывает гиперкалиемию, гиперфосфатемию, гипокальциемию (концентрация в сыворотке — более 10 мг) и ряд других данных.
Чтобы выявить признаки, потребуются:
- бактериологическое и общее исследование мочи;
- биохимические и общие анализы крови.
Лечение заболевания
Лечением недуга не следует заниматься самостоятельно или использовать для этого методы народной медицины, пренебрегая традиционными. Это может только усугубить ситуацию и привести к необратимым последствиям. Лечение назначается лечащим врачом после проведения всех анализов и необходимых методов диагностики. В зависимости от стадии болезни и общего состояния пациента могут использоваться консервативные методы, хирургическое вмешательство и активные методики. Как правило, лечение ХПН включает:
- Соблюдение специальной диеты, главными принципами которой является низкое содержание белка и соли в рационе.
- Прием препаратов для борьбы с повышенным артериальным давлением.
- Гормональная терапия – помогает снизить проявление аутоиммунных процессов, когда организм самостоятельно атакует клетки почек.
- Препараты мочегонного действия для активизации процесса выработки мочи почками.
- Витаминные комплексы, в частности, показан прием витамина D, фосфора и кальция, которые способствуют укреплению костей.
- Эритропоэтины для активизации синтеза эритроцитов, увеличения их количества и снижения анемии.
- Медикаментозные препараты, направленные на борьбу сопутствующих заболеваний, в каждом случае подбираются индивидуально.
- Хронический гемодиализ – искусственное очищение крови, назначается в том случае, когда почки не могут полноценно выполнять свои функции, проводится процедура несколько раз в неделю.
- Хронический перитонеальный диализ – через введенную в живот трубку вводится раствор, после чего отсасывается. Такая процедура помогает не только очистить кровь, но и восстановить водно-солевой баланс в организме.
- Трансплантация донорской почки.
Для чего нужен гемодиализ
Если при почечной недостаточности препараты оказались не эффективными и рост азотистых клеток не прекратился, назначается процедура гемодиализа. Ее проводят при следующих отклонениях от нормы у людей:
- калиевый порог превысил показатель 7 ммоль/л;
- наблюдаются отеки мозга, легких;
- прогрессирует ацидоз, уремия;
- олигоанурия длится более пяти дней.
Для лечения почек процедуру проводят ежедневно или один раз в двое суток. Употребляемая пациентом пища должна быть насыщена белком, жидкость поступать в организм в нужном объеме. Если отказ почек вызван сепсисом или острой интоксикацией, гемодиализ комбинируют с гемосорбцией. Это позволяет устранить из крови токсины и микробы.
Если к нарушениям в почках добавляется внутреннее кровотечение, кровоизлияние в мозг или декомпенсация гиповолемии, процедура противопоказана.
Методики лечения патологии у женщин
Лечение почечной недостаточности — довольно трудоёмкий и длительный процесс, который занимает большое количество времени. Многие пациентки пожизненно остаются на поддерживающей терапии. К основным принципам лечения относятся:
- устранение причины почечной недостаточности;
- лечение воспалительных заболеваний почек;
- увеличение количества образующейся в организме мочи;
- устранение интоксикационного синдрома;
- рациональное применение диетотерапии и физиолечения.
Медикаментозная терапия недуга
Медикаментозное лечение почечной недостаточности направлено на устранение возбудителя инфекционного заболевания, восстановление проходимости мочеполовых путей, а также на удаление из организма вредных продуктов обмена веществ. Помните, что любой препарат можно принимать только после консультации со своим лечащим врачом. Обязательно изучайте противопоказания перед началом терапии.
Таблица: медикаменты, применяемые для лечения почечной недостаточности
| Группы лекарственных средств | Примеры лекарственных препаратов | Эффекты от лечения |
| Антибактериальные средства |
|
убивают бактериальных возбудителей недуга |
| Противовоспалительные средства |
|
снимают болевой синдром и устраняют воспалительные реакции организма |
| Мочегонные средства |
|
увеличивают образование и выведение мочи из почек |
| Иммуностимулирующие средства |
|
стимулируют иммунную систему организма |
| Стероидные препараты |
|
выводят из организма токсины и шлаки, нормализуют гормональный фон |
| Антигипертензивные средства |
|
снижают уровень артериального давления до нормы |
Медикаментозное лечение: фотогалерея
Эналаприл — лекарственное средство, успешно снижающее артериальное давление
Фуросемид — это эффективный диуретик быстрого действия
Нурофен снимает болевой синдром
Амоксиклав обладает широким спектром антибактериальной активности
Преднизолон оказывает противовоспалительное, противоаллергическое, десенсибилизирующее, противошоковое и иммунодепрессивное действие
Средства народной медицины в лечении почечных заболеваний
Народная медицина — универсальный кладезь мудрости и полезных рецептов, которые помогают практически в любой сфере повседневной жизни. С их помощью можно нормализовать мочеиспускание, уменьшить интенсивность воспалительных процессов и стабилизировать состояние мочеполовой системы. А также рецепты достаточно просты в приготовлении и не требуют больших денежных затрат.
- Возьмите 200 грамм засушенной измельчённой ромашки и бросьте в литр кипящей воды. Варите в течение получаса, после чего остудите полученную смесь и добавьте несколько долек лимона. Необходимо употреблять полученный отвар по стакану после каждого приёма пищи (до пяти раз в день). Ромашка мягко снимает воспаление и хорошо стимулирует образование мочи. Курс лечения состоит из четырнадцати процедур с разницей в два дня.
- 50 грамм клюквы заварите стаканом кипятка. Дайте настояться в течение суток, после чего выпейте полученный напиток перед завтраком, а ягоды добавьте в кашу. Клюква хорошо стимулирует иммунную систему организма и помогает выводить токсины и шлаки. Лечение необходимо проводить в течение месяца.
- 40 грамм овсяных или геркулесовых хлопьев бросьте в кастрюлю с 500 миллилитрами кипятка. Варите и помешивайте в течение пятнадцати минут. После остывания пейте полученную смесь утром и вечером: она является отличным адсорбентом и помогает удалять патогенные продукты распада веществ из организма. Курс состоит из пятнадцати процедур.
Фотогалерея: народные рецепты от болезни почек
Клюква повышает иммунитет
Геркулесовые хлопья хорошо адсорбирую токсины
Ромашка мягко снимает воспаление
Видео: использование народных средств для лечения почек
Гомеопатические средства для очищения почек
Гомеопатия — отрасль нетрадиционной медицины, которая довольно успешно применяется для лечения болезней почек. Эффективность гомеопатических средств напрямую зависит от соблюдения правил их приёма: необходимо пить препарат строго за несколько часов до еды, запивать его чистой водой (исключено использование соков, газировок и чаёв для этих целей).
Наиболее известные гомеопатические препараты и их эффекты:
- Пульсатилла — препарат на основе цветков лютика. Помогает снять воспаление с почечной ткани и устраняет отёки.
- Ранель — комбинированное лекарственное средство, используемое для снятия болей и спазмов с гладкой мускулатуры мочеполовой системы.
- Солидаго композитум содержит большое количество органических и неорганических веществ, полезных для организма. Его применение помогает растворить камни в мочевой системе и вывести их с мочой.
Применение физиотерапии для лечения почечной недостаточности
Физиотерапия основана на использовании средств и факторов окружающей среды для избавления от различных недугов. Лечение обычно начинается в период вхождения пациентки в ремиссию, чтобы не спровоцировать новый приступ боли и ухудшение состояния. Обычно назначается комбинированная физиотерапия, состоящая из нескольких процедур, направленных на восстановление почечной ткани.
Использование магниотерапии помогает восстановить почки
Таблица: применение физиотерапии в лечении недостаточности почек
| Название метода | Каким образом действует лечение | Эффекты от применения |
| Магнитотерапия | направленные магнитные поля разной степени мощности и интенсивности облучают рефлексогенные зоны организма | уменьшается выраженность болевого синдрома |
| Диадинамотерапия | воздействие токами различной частоты и силы на область поражения (поясницу, малый таз) | спадает отёк и активируется восстановление почечной ткани |
| Электрофорез | введение лекарственного препарата в организм с помощью электрического тока | лекарство гораздо быстрее поступает в ткани организма |
| Лазерная терапия | направленное действие лазерного луча на органы и системы | уменьшает боль и воспаление в зоне поражения |
Когда необходимо хирургическое вмешательство
Хирургическое лечение почечной недостаточности показано только в тех случаях, когда возможно устранить причину её развития. К таким показаниям относятся:
- мочекаменная болезнь;
- наличие доброкачественных либо злокачественных опухолей;
- рубцовые изменения мочеточников или уретры;
- некоторые виды воспалительных заболеваний.
Сущность операции состоит в устранении патогенного фактора, вызывающего затруднённый отток мочи, или в постановке катетера в тех случаях, когда операция носит паллиативный (улучшающий качество жизни) характер, например, при раке различной локализации.
Операция по пересадке органа занимает не менее шести часов
Наиболее радикальный метод решения проблемы — пересадка почки. К сожалению, подобная процедура достаточно сложна и дорогостояща: не всем пациенткам удаётся подобрать идеального донора. А также почки тяжело приживаются, и часто случаются рецидивы заболевания, которое спровоцировало недостаточность почек. Именно поэтому подобная операция обычно предлагается пациенткам совсем юного или молодого возраста. Восстановительный период занимает от года до трёх лет.
Гемодиализ в терапии недостаточности почек
Если же другого способа очистить организм от накопленных в течение болезни шлаков и токсинов не существует, врачи прибегают к процедуре гемодиализа. Гемодиализ — сложный процесс пропускания крови через специальные фильтрующие устройства, в результате чего она полностью очищается от патогенных примесей и поступает обратно в организм человека.
Процедура гемодиализа может занимать несколько часов
В основе метода лежит физический процесс диффузии. Аппарат имеет специальную мембрану, по обе стороны которой находятся кровь пациента и специальный адсорбционный раствор. Поры мембраны отличаются по диаметру: это позволяет удалять как крупные белковые молекулы, так и совсем небольшие химические соединения. Обычно процедуру проводят по мере необходимости для каждой пациентки. Женщина ложится в кресло, после чего ей вставляют в вену крупный катетер, через который происходит сообщение кровеносной системы с фильтрационной системой аппарата.
Известно, что применение диализа улучшило выживаемость пациентов с острой и хронической недостаточностью почек в несколько десятков раз. Последние исследования доказывают, что люди, регулярно посещающие процедуры гемодиализа, имеют гораздо меньший риск повторного развития недуга в зрелом возрасте.
Первые признаки патологии
Начальная стадия развития почечной недостаточности напоминает симптоматику пищевого отравления или сильного переутомления организма, которые возникают периодически по мере снижения функциональности почек.
Первые признаки заболевания выражаются в следующих патологических состояниях организма:
- сильное чувство тошноты, возникающее внезапно, когда отсутствуют признаки отравления, а в пищу употреблялись только свежие продукты питания;
- выделение рвотных масс, как реакция организма на избыток продуктов жизнедеятельности, которые полноценно не выводятся из-за отсутствия нормальной работоспособности почек;
- диарея, которая появляется сразу же после принятия пищи;
- болевые ощущения в области поясничного отдела спины;
- повышенное артериальное давление, показатели которого достигают 140 на 120 единиц тонометра и выше (данный симптом может присутствовать у женщин всех возрастных групп);
- упадок сил общая физическая слабость, сонливость;
- отсутствие аппетита, либо же полный отказ от приема пищи;
- наличие белковых соединений в составе мочи, что классифицируется, как протеинурия.
Во время мочеиспускания наблюдается полное обесцвечивание урины, что указывает на отсутствие почечной фильтрации азотистых соединений и прочих токсических веществ, образовавшихся в женском организме, как конечный продукт обменных процессов.
Общее описание
В основных функциях работы почек, к которым в частности относятся функции выведения из организма продуктов обмена, а также поддержание баланса в кислотно-щелочном состоянии и водно-электролитном составе, принимают непосредственное участие почечный кровоток, а также клубочковая фильтрация в комплексе с канальцами. В последнем варианте процессы заключаются в концентрационной способности, секреции и ре-абсорбции.
Что примечательно, не все изменения, которые могут затронуть перечисленные варианты процессов, являются обязательной причиной последующего выраженного нарушения в функциях почек, соответственно, в качестве почечной недостаточности, которая нас интересует, нельзя определить любое нарушение в процессах. Таким образом, важно определить, чем почечная недостаточность в действительности является и на основании каких именно процессов целесообразно выделять ее в качестве такого типа патологии.
Итак, под почечной недостаточностью подразумевается такой синдром, который развивается на фоне тяжелейших нарушений в почечных процессах, при которых речь идет о расстройстве гомеостаза. Под гомеостазом понимается в целом поддержание на уровне относительного постоянства свойственной организму внутренней среды, что в рассматриваемом нами варианте приобщается к конкретной его области – то есть к почкам. Одновременно с этим актуальность в этих процессах приобретает азотемия (при которой в крови отмечается избыток продуктов белкового обмена, в состав которых входит азот), нарушения в организме общего кислотно-щелочного баланса, а также нарушения в балансе водно-электролитном.
Как мы уже отметили, интересующее нас сегодня состояние может возникнуть на фоне воздействия различных причин, причины эти в частности определяются тем, о каком виде почечной недостаточности (об острой или хронической) идет речь.
Почечная недостаточность, симптомы у детей при которой проявляются аналогично с симптомами у взрослых, будет рассмотрена нами ниже по части интересующего ее течения (острое, хроническое) в комплексе с причинами, провоцирующими их развитие. Единственный момент, который хотелось бы отметить на фоне общности симптоматики, заключается у детей при хронической форме почечной недостаточности, в задержке роста, причем эта связь известна достаточно давно, отмечаясь рядом авторов в качестве «почечного инфантилизма».
Собственно причины, провоцирующие подобную задержку, окончательно не выяснены, однако в качестве наиболее вероятного фактора, к ней приводящего, может быть рассмотрена потеря калия и кальция на фоне воздействия, провоцируемого ацидозом. Возможно, что происходит это и из-за почечного рахита, развивающегося в результате актуальности остеопороза и гипокальциемии в рассматриваемом состоянии в комплексе с отсутствием превращения в требуемую форму витамина D, что становится невозможным из-за гибели почечной ткани.
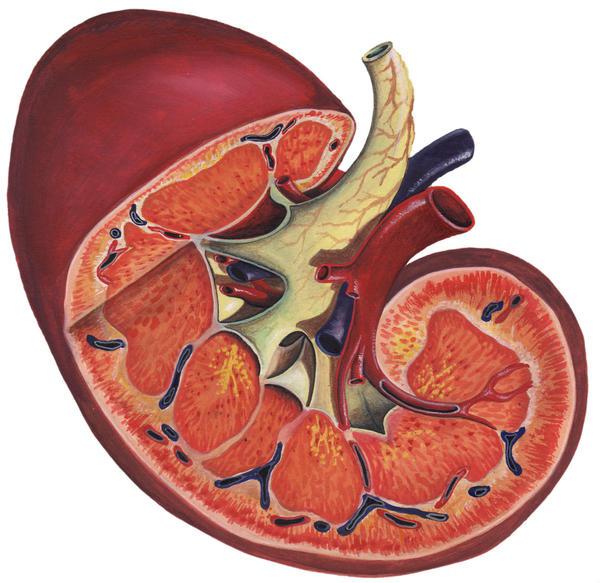
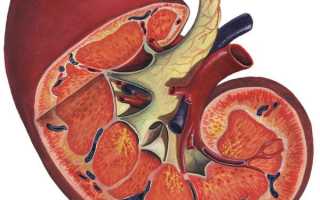
Строение почки
Основные причины и предрасполагающие к развитию ОПН факторы
Группы риска
Существуют группы пациентов, особенно уязвимые к развитию у них ОПН:
- пожилого возраста;
- имеющие сердечно-сосудистые (в том числе, гипертоническую болезнь, застойную сердечную недостаточность), миелопролиферативные, любые острые заболевания, миеломную болезнь, сахарный диабет;
- имевшие ранее почечную недостаточность;
- у которых есть очаги хронической инфекции;
- после проведения рентгеноконтрасного исследования;
- использовавшие ранее нефротоксичные препараты (противогрибковые, антибактериальные, химиотерапевтические или противовирусные средства).
В структуре факторов, провоцирующих возникновение острого почечного повреждения, выделяют преренальные (связанные с расстройством кровоснабжения почек), ренальные (связанные с воздействием непосредственно на почки) и постренальные (обструктивные, связанные с нарушением оттока уже сформировавшейся мочи).
Преренальные причины
- снижение объёма циркулирующей крови (рвота, диарея, обширные ожоги, приём мочегонных препаратов, потеря жидкости при циррозе и так далее);
- системная вазодилатация (расширение сосудов) — сепсис, анафилактический шок);
- снижение сердечного выброса (миокардит, травмы сердца, острый инфаркт миокарда, хроническая сердечная недостаточность, тромбоэмболия лёгочной артерии);
- внутрипочечные вазомоторные (сосудодвигательные) изменения (при приёме нестероидных противовоспалительных средств, адреномиметиков, а также при гиперкальциемии и сепсисе).
Ренальные и постренальные причины
- острый тубулоинтерстициальныйнефрит;
- сосудистые изменения (тромботическая микроангиопатия, васкулиты, злокачественное течение артериальнойгипертензии);
- острый гломерулонефрит;
- острый тубулярный некроз (ишемический и нефротоксический, вызванный действием рентгеноконтрастных веществ, лекарственных препаратов, солей тяжёлых металлов, гемоглобинурии, миеломы, миоглобинурии).
Постренальные причины: обструктивный синдром (аномалии развития, опухоли, мочекаменная болезнь, эндометриоз, беременность, ретроперитонеальный фиброз, уратная нефропатия).
Факторы риска
Согласно статистике, почечная недостаточность в 5 раз чаще обнаруживается у женщин пожилого возраста. Ей подвержены люди, страдающие:
- циррозом печени;
- хроническим пиелонефритом;
- сердечной недостаточностью;
- атеросклерозом;
- раком крови;
- интерстициальным нефритом;
- уролитиазом;
- аденомой простаты;
- гломерулонефритом.
Вероятность ОПН возрастает при длительном лечении антибиотиками, противоопухолевыми средствами. Болезни подвержены работники сельскохозяйственной, химической, фармацевтической промышленности. Из-за токсикоза и увеличения нагрузки на почки ОПН в 2 раза чаще диагностируется у женщин при беременности.
ПН при беременности
Симптомы возникшей почечной недостаточности у женщин, которые вынашивают ребенка, могут проявляться в острой или хронической форме. Все зависит от того, какая причина спровоцировала дисфункцию органа выделения, а также наличие сопутствующих заболеваний внутренних органов.
Начальная стадия недостаточно активной работы почек с сохранением клубочковой фильтрации, позволяет выносить и родить плод, но только при условии нахождения женщины в стационарном отделении гинекологии под постоянным наблюдением со стороны медиков. Если нет признаков ухудшения самочувствия, то анализы на азотистые соединения и мочевину сдаются каждые 2 недели.
Термальная стадия ПН исключает возможность сохранения ребенка, так как вскоре развивается плацентарная недостаточность, что в свою очередь становится причиной отсталости развития плода, возникает риск его внутриутробной гибели.
В 95% случаев возникновение почечной недостаточности в период беременности заканчивается досрочным прерыванием процесса вынашивания ребенка. В противном случае наступит летальный исход для плода и беременной женщины.
Диагностика
При диагностике ОПН важным моментом является определение причины развития недуга. Для выявления правильного антидота, который необходимо ввести пациенту, нужно знать конкретный вид микроорганизмов или ядов, приведших к гибели нефронов. Это определяют посредством бактериологического исследования мочи. На следующем этапе можно определить чувствительность вредоносного микроорганизма к антибиотикам.
Рассмотрим ряд параметров, которые позволяют выяснить различные виды лабораторных исследований:
| Лабораторное исследование | Определяемый параметр |
| Общий анализ крови. | сниженное содержание гемоглобина, увеличенное количество лейкоцитов, что свидетельствует о наличии воспалительного процесса, вероятность развития внутреннего кровотечения. |
| Биохимия крови. | увеличение количества продуктов распада, уменьшение свертываемости крови, снижение белковых включений, повышение значения холестерина. |
| Анализ мочи. | наличие белка в урине, развитие гематурия, обнаружение цилиндурия. |
Помимо лабораторных исследований, широкое распространение получили инструментальные методы определения развития патологических процессов:
- УЗИ внутренних органов. Исследование способно оценить кровоток в почках, а также запущенность стадии почечной недостаточности и величину нарушения функции органа;
- ЭКГ. Определяет наличие нарушений сердечного ритма и проводимости;
- Биопсия тканей почек. Данный метод наиболее точно позволяет определить диагноз, величину поражения внутренних органов, а также составить прогноз дальнейшего течения болезни;
- Рентгенография. Самый первый способ, который стоит применять для определения развития заболевания на ранних стадиях.
Разновидности заболевания
Выделяют следующие виды почечной недостаточности у женщин:
- острая. При таком виде заболевания наблюдается непредвиденное ухудшение функции почек, что приводит к ухудшению состава крови из-за нарушения водного баланса организма. Если своевременно принять меры и назначить правильное лечение, наблюдается исчезновение симптомов с полным восстановлением функции почки;
- хроническая. При данной форме имеет место постепенное развитие заболевания, характеризующееся регулярным снижением функции основных единиц почек – нефронов. Используя грамотную терапию, удается улучшить общее состояние пациента, но восстановить поврежденные ткани органа и вернуть полную функциональность системы невозможно.
Внимание! На первичной стадии болезни изменения почти незаметны. Чем больше нефронов гибнет в результате течения заболевания, тем сильнее снижается основная функция почек по выводу продуктов распада, тем интенсивнее нарастает интоксикация.
Причины
Проще всего разобраться в причинах, «идя сверху вниз», по классификации ОПН, от плазмы крови до мочевыводящих путей.
Чаще всего встречается преренальная форма. Низкое артериальное давление может возникнуть при любом виде шока. Это:
- инфекционно-токсический шок, который может возникнуть, например, при тяжелой пневмонии и сепсисе;
- кардиогенный шок — при инфаркте миокарда и тампонаде сердца;
- травматический шок при переломе длинных трубчатых костей.
Существует тяжелые нарушения ритма сердца, которые приводят к периодическому ухудшению систолической функции желудочков, что вызывает резкое падение артериального давления. Также остро прогрессирующая сердечная недостаточность с развитием отёка лёгкого и эмболия легочной артерии может привести к прекращению почечной фильтрации.
К ОПН может привести нарушение обмена жидкости в организме. Если она перераспределяется и уходит из плазмы крови в какие-либо полости, например при нефротическом синдроме – в ткани, при циррозе печени, перитоните – в брюшную полость (асцит).
Острая почечная недостаточность разовьется и в том случае, если почкам просто нечего фильтровать. Например, если очень неуклюже пользоваться мочегонными средствами в виде самолечения. Теряет организм жидкость и при очень сильных профузных поносах, например при гастроэнтероколите, при холере. При массивной кровопотере развивается не только с падение артериального давления. Теряется сама кровь, поэтому почкам тоже ничего фильтровать.
При злоупотреблении ингибиторами АПФ (Капотен, Каптоприл) также может развиться это состояние, и особенно на фоне двустороннего сужения, или стеноза почечных артерий. Стеноз почечных артерий является категорическим запретом на прием ингибиторов АПФ.
Эта форма почечной недостаточности может развиться при тяжелых нарушениях проходимости сосудов, несущих кровь в почку. К таким состояниям относится двусторонний тромбоз артерий почек, расслаивающая аневризма брюшной аорты, и другие состояния.
Ренальная ОПН
Во втором типе почечной недостаточности виноваты сами почки. Чаще всего с этим видом расстройством сталкиваются нефрологи. Чаще всего приводит к этому виду острой почечной недостаточности:
- острый канальцевый некроз;
- поражение клубочков;
- острый корковый некроз или острый интерстициальный нефрит.
Практически 80% всех случаев ОПН ренального генеза — связаны с некрозом почечных канальцев, которые занимаются концентрацией мочи и выведением ее в окончательном виде в чашечно-лоханочную систему. Причина же канальцевого некроза может быть двоякой. Это:
- ишемический механизм, вследствие ухудшения кровообращения;
- токсический при поражении различными вредными веществами.
Механизм ишемии довольно сложный, и она может также наблюдаться при преренальной ОПН, при длительном шоке. Отдельные этапы патогенеза острой почечной недостаточности указаны на рисунке ниже.
Часто нефрологи и реаниматологи имеют дело с различными нефротоксичными веществами. Это алкогольные суррогаты и органические растворители, антибиотики и противоопухолевые препараты, наркотические анальгетики. Иногда причиной ОПН могут быть и несертифицированные китайские сборы для похудения, множество других препаратов и средств. Механизм нефротоксичности чаще всего связан с влиянием на эпителий канальцев его повреждением и гибелью.
Очень важно упомянуть миоглобиновую интоксикацию. При синдроме длительного раздавливания, при обширных мышечных травмах возникает распад мышечной ткани, образование миоглобина, который попадает в почки. К такому повышению концентрации миоглобина в плазме крови может приводить тяжелый диабетический кетоацидоз, гипотиреоз. Из лекарств – это средства, борющиеся с высоким холестерином из группы статинов и фибратов. У них нет прямого токсического действия, но в каждой инструкции особенно четко прописана опасность развития, так называемого миоглобинового рабдомиолиза в виде тяжелого осложнения. Также некроз канальцев может осложнить тяжелое течение нефропатии при подагре, при миеломном поражении почек.
Что касается ишемического поражения канальцев, то чаще всего — это различные оперативные вмешательства, при которых необходимо на какое–то время зажимом пережимать почечную артерию. Это связано с различными операциями на магистральных сосудах.
Можно немного упомянуть об остром интерстициальном нефрите, о котором готовится отдельная статья. Поэтому здесь упомянем о нём очень коротко. Этот нефрит развивается чаще всего, в ответ на лечение антибиотиками или противовоспалительными препаратами. Важно помнить, что канальцевый некроз зависит от дозы токсического агента, а нефрит не зависит. При этом лекарство может и не иметь нефротоксического эффекта, и никто не может заподозрить его в инициации интерстициального нефрита. Гораздо реже это причина возникает вследствие системного заболевания соединительной ткани, например, при красной волчанке.
Постренальная и ренопривная ОПН
В данном случае развитие недостаточности связано или с внешним сдавливанием (компрессией) мочевыводящих путей, или с внутренним. В первом случае это избыточное развитие фиброзной ткани, компрессия опухоль. Чаще всего это метастазы в лимфатических узлах, которые возникают в забрюшинном пространстве, где лежат мочеточники. Второй случай — камни, кровяные сгустки.
Ренопривная же недостаточность связана с механическим разрушением почечной ткани. Чаще всего это пациенты, у которых единственная почка необратимо поражена раковой опухолью, и ее необходимо удалить. Само собой, что такая форма недостаточности может быть ликвидирована только с помощью хронического гемодиализа, который пациент, по сути, лишенный выделительной системы, должен получать пожизненно, или в ожидании трансплантации почек. Исключительно редко в практике встречается травматическое разрушение единственной почки, или двустороннее травматическое повреждение почек, несовместимое с их функцией.
Можно немного упомянуть об остром интерстициальном нефрите, о котором готовится отдельная статья. Поэтому здесь упомянем о нём очень коротко. Этот нефрит развивается чаще всего, в ответ на лечение антибиотиками или противовоспалительными препаратами. Важно помнить, что канальцевый некроз зависит от дозы токсического агента, а нефрит не зависит. При этом лекарство может и не иметь нефротоксического эффекта, и никто не может заподозрить его в инициации интерстициального нефрита. Гораздо реже это причина возникает вследствие системного заболевания соединительной ткани, например, при красной волчанке.
Диагностика болезни
Для того чтобы точно установить диагноз ХПН необходимо обратиться в медицинское учреждение для прохождения обследования и полной диагностики. Прежде всего при проявлении признаков недуга необходимо получить консультацию терапевта и нефролога, дополнительно может потребоваться консультация уролога. Врач проводит тщательный осмотр пациента и сбор анамнеза для того чтобы оценить общее состояние больного и оценить ситуацию. Дополнительно врач уточняет наличие наследственных заболеваний, которые касаются почек или могли повлиять на их функционирование. Для более точного диагностирования проводится ряд обследований:
- Измерение артериального давления, анализирование дыхания, оценка оттенки кожи и наличия отеков.
- Пальпация почек, их простукивание, что поможет определить с какой стороны почка поражена больше или находится очаг заболевания.
- Проведение анализа крови, который поможет определить уровень гемоглобина и эритроцитов (снижение этих показателей свидетельствует о развитии анемии). Также результаты помогут установить наличие креатинина, мочевины (в здоровом состоянии они выводятся почками из организма).
- Анализ мочи, благодаря которому определяется наличие белка, высокого уровня мочевины и креатинина (является свидетельством протекания воспалительного процесса).
- Проба Зимницкого – анализ мочи, который собирается в течение суток (восемь трехчасовых порций). Этот анализ позволяет определить общее количество выделяемой за сутки мочи, ее плотность и наличие никтурии (большее выделение мочи в ночное время, чем днем).
- Ультразвуковое исследование почек для визуальной оценки состояния органов и выявления патологических изменений в них.
- Проба Реберга – метод диагностики, который позволяет определить количество выделяемой мочи за одну минуту и установить концентрацию креатинина. Необходима эта информация для оценки фильтрации вредных веществ почками и насколько качественно они выводятся из организма.
- Проведение эндоскопии во время которой в мочеиспускательный канал вводится трубка с миниатюрной камерой для определения состояния мочеточника, почки и наличия в ней дефектов или патологических изменений.
- Ультразвуковая допплерография сосудов почек, которая помогает установить нарушение кровотока в сосудах.
- Биопсия почки – изъятие пробы почки для проведения гистологического исследования.
- Проведение компьютерной томографии для получения послойного изображения почек, что позволяет максимально точно установить очаг и область поражения.